Efektívne nakupovanie liekov môže ročne usporiť až 77 miliónov
Pridané: 24. 09. 2019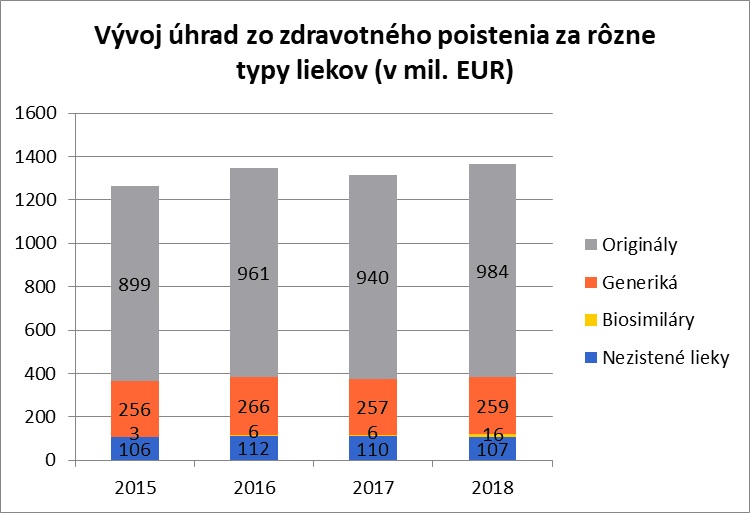
Príprava novely zákona 363/2011 v roku 2017 predpokladala zabezpečenie finančnej stability a efektívneho využívania verejných zdrojov okrem iného “efektívnym využívaním prostriedkov verejného zdravotného poistenia vynakladaných na tzv. Generické lieky a biologicky podobné lieky…..pri efektívnom využívaní verejných zdrojov bude podporený vstup gerických a biologicky podobných liekov.” V roku 2018 bol tento zákon 4x novelizovaný, úspory zďaleka nedosahujú očakávania a podmienky vstupu a kategorizácie sú veľmi nepredvídateľné”, uvádza Michaela Palagyi z asociácie generických a biosimilárnych liekov GENAS.
Biologicky podobné lieky do polovice roku 2018 na slovenský trh pre jeho neatraktivitu neprichádzali. Následne do mája 2019 ministerstvo zdravotníctva rozhodlo o zaradení do kategorizačného zoznamu 15 biosimilárnych liekov. Zmena pravdepodobne súvisí s ukončením patentovej ochrany viacerých referenčných liekov, ako aj so zmiernením povinnej zrážky z ceny prvého biosimilárneho lieku vstupujúceho na trh z 30 % na 25 % od 1.1.2019 a tiež s otvorenejším prístupom pri centrálnom verejnom obstarávaní liekov, ktoré GENAS inicioval.
Úspory vďaka biologicky podobným liekom
Dnes už môžeme reálne vyčísliť, že konkurenčný tlak biosimilárnych liekov znižuje ceny liekov s rovnakou účinnou látkou. Vďaka tomu môže byť podľa orientačného odhadu najnovšej Analýzy stavu a možností širšieho využívania generických a biosimilárnych liekov na Slovensku inštitútu INEKO v najbližších rokoch realizovaná úspora vo verejných zdrojoch vo výške 23-30 miliónov eur ročne.
Orientačný odhad ročnej úspory z verejných zdrojov, ktorá môže byť realizovaná v najbližších rokoch:
| Splnená podmienka dosiahnutia úspor | Orientačný odhad využiteľnej ročnej úspory |
| Vstup 15 biosimilárnych liekov na trh v rokoch 2018-19 | 18-25 mil. eur |
| Tender VšZP na molekulu infliximab | 3,3 mil. eur |
| Tender VšZP na molekulu rituximab | 0,7 mil. eur |
| Tender VšZP na molekulu trastuzumab | 0,6 mil. eur |
| Spolu | 23-30 mil. eur |
Zdroj: INEKO
Potenciál úspor už kategorizovaných liekov sa dá lepšie využiť aj revíziou maximálnych úhrad zdravotných poisťovní za lieky v rovnakých alebo porovnateľných referenčných skupinách. V princípe by mala byť úhrada za štandardnú dávku liečiva pre všetky lieky v danej skupine na úrovni úhrady najlacnejšieho lieku. V roku 2019 však zmenou rozhodovacej praxe ministerstvo zdravotníctva prijalo rozhodnutia, pri ktorých nedošlo súčasne s kategorizáciou generického alebo biosimilárneho lieku k adekvátnemu zníženiu maximálnej úhrady za všetky lieky v danej referenčnej skupine. K zníženiu úhrad došlo o kvartál neskôr, namiesto od 1.4.2019 až od 1.7.2019, čo znamená, že jeden štvrťrok platili zdravotné poisťovne za skôr kategorizované lieky vyššiu úhradu ako za nové generické či biosimilárne lieky v rovnakej referenčnej skupine.
Ponechaním maximálnych úhrad na vyššej úrovni došlo v druhom kvartáli 2019 k plytvaniu verejnými zdrojmi pri konzervatívnom odhade v objeme takmer 2,7 milióna eur. „V skutočnosti je nerealizovaná úspora ešte vyššia, keďže pri údajoch o spotrebe relevantných liekov za druhý štvrťrok 2019 sme vychádzali z cien výrobcov, ktoré nezahŕňajú marže distribútora a lekární ani DPH,“ spresňuje Peter Goliaš, riaditeľ INEKO.
Pokles vstupu generických liekov
S účinnosťou od 1.1.2018 a v praxi od 1.6.2018 platí tzv. 3-prahový vstup pre generické a biosimilárne lieky vstupujúce na slovenský trh. Ide o povinnosť znížiť cenu pre prvé tri generické lieky a biosimilárne lieky zaradené do kategorizácie. V roku 2019 ide o zrážky pre generické lieky o 45 % pre prvý, 10 % pre druhý a 5 % pre tretí liek a pre biosimilárne lieky o 25 % pre prvý, 5 % pre druhý a 5 % pre tretí liek. Najmä v prípade generických liekov, kde sú povinné zrážky z cien vyššie, môžu tieto podmienky odrádzať výrobcov od vstupu na trh. V roku 2018 počet žiadostí o kategorizáciu generických a biosimilárnych liekov klesol z 272 na 206, teda o 24 %. Za prvý polrok 2019 bolo podaných 86 žiadostí, čo naznačuje, že pokles bude pokračovať aj v roku 2019.
„V relatívnom vyjadrení podiel nových generických liekov klesol zo 79 % na 54 % zo všetkých liekov vstupujúcich v analyzovanom období na trh, kým podiel nových originálnych liekov stúpol z 21 % na 41 %. Počet nových biosimilárnych liekov stúpol zo 4 na 17, resp. z 1 % na 5 %,“ dopĺňa doc. Tomáš Tesař, z Farmaceutickej fakulty, ktorá sa spolupodieľala na tvorbe Analýzy.
Pri využívaní generických a biosimilárnych liekov stále existuje potenciál pre dosiahnutie ďalších úspor vo výške 59-77 miliónov eur, ktoré bez zavedenia potrebných opatrení pravdepodobne nebudú realizované. Predpokladom dosiahnutia týchto úspor je najmä zvýšenie podielu generických liekov na spotrebe o 10 percentuálnych bodov a vstup ďalších biosimilárnych liekov na trh. Medzi ďalšie predpoklady patrí uskutočnenie revízie úhrad z verejného zdravotného poistenia za lieky vnútri referenčných skupín ako aj v rámci skupín s rovnakou účinnou látkou ale rozdielnou cestou podania a tiež intenzívnejšia cenová súťaž, ku ktorej by došlo zrušením výnimky z tzv. fixného doplatku poistenca za lieky.
Tabuľka 2: Orientačný odhad ročnej úspory z verejných zdrojov, ktorá bez ďalších opatrení nebude realizovaná
| Nesplnená podmienka dosiahnutia úspor | Orientačný odhad nevyužitej ročnej úspory |
| Nárast podielu generík o 10 p.b. | 34-48 mil. eur |
| Vstup nových biosimilárnych liekov | 9-13 mil. eur |
| Revízia úhrad vnútri referenčných skupín | 2,7 mil. eur |
| Revízia úhrad za lieky s rovnakou účinnou látkou ale rozdielnou cestou podania (rituximab a trastuzumab) | 3,3 mil. eur |
| Intenzívnejšia cenová súťaž vďaka zrušeniu výnimky z tzv. fixného doplatku poistenca a poklesu ceny napríklad o 20 % (adalimumab a lenalidomid) | 10,3 mil. eur |
| Spolu | 59-77 mil. eur |
Zdroj: INEKO
Ak by zdravotné poisťovne platili za lieky o 25-35 % nižšie ceny využívaním generík, úspora z nárastu spotreby generík o 10 percentuálnych bodov na úkor drahších liekov by dosiahla 34-48 miliónov eur ročne. Tieto peniaze by sa dali použiť na rozšírenie liečby pre viacerých pacientov.
Úhrada zdravotných poisťovní za originálne lieky stúpla v rokoch 2015 až 2018 podľa databázy NCZI z 899 miliónov eur na 984 miliónov eur, resp. zo 71,11 % na 72,00 % z celkovej úhrady za všetky lieky; resp. zo 77,64 % na 78,09 % po odrátaní liekov s nezisteným typom. Úhrada za generické lieky stúpla v rovnakom čase z 256 miliónov eur na 259 miliónov, resp. v relatívnom vyjadrení klesla z 20,23 % na 18,99 %; resp. z 22,09 % na 20,60 % po odrátaní liekov s nezisteným typom.
Graf 12: Úhrada zdravotných poisťovní za rôzne typy liekov
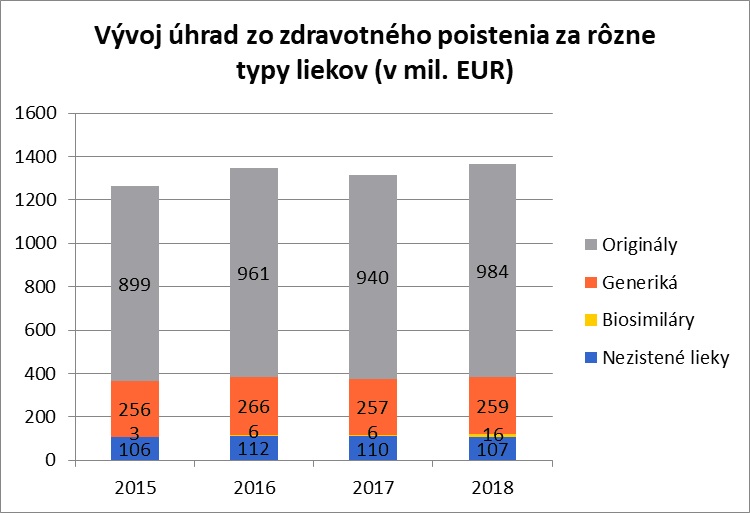
Zdroj: INEKO na základe prepojenia databáz NCZI o spotrebe liekov a zoznamov kategorizovaných liekov podľa ministerstva zdravotníctva
Plytvanie verejnými zdrojmi
„Zabrániť plytvaniu verejnými zdrojmi by pomohla aj revízia rozdielnych úhrad za lieky s rovnakou účinnou látkou, ale rozdielnou cestou podania,“ uvádza Ivan Kraszkó, predseda Asociácie pre generické a biosimilárne lieky GENAS, ktorá na tento problém dlhodobo upozorňuje. Napríklad pri štyroch liekoch s molekulami rituximab a trastuzumab, ktoré prišli na trh v jeseni 2018, sa podľa rozhodnutí o kategorizácii adekvátne znížila maximálna úhrada iba v referenčnej skupine liekov na parenterálne/intravenózne podanie (injekčne do žily; infúzny koncentrát resp. prášok na koncentrát na infúzny roztok), avšak nie v skupine na subkutánne podanie (pod kožu). Spolu pri molekulách rituximab a trastuzumab tak v dôsledku nezníženia maximálnych úhrad za lieky so subkutánnou formou podania dochádza k plytvaniu verejnými zdrojmi vo výške takmer 3,3 milióna eur ročne, resp. viac v prípade presmerovania pacientov na subkutánnu liečbu.
INEKO odporúča
- Realizovať centrálne tendre zdravotných poisťovní, ktoré budú vypísané na účinnú látku (t.j. nie na konkrétnu značku lieku), a ktoré sa budú vzťahovať na rôzne spôsoby podania lieku (t.j. napríklad súčasne na intravenóznu aj subkutánnu formu podania). Poisťovne nakúpia liek s najvýhodnejšou cenou.
- Edukovať a motivovať poskytovateľov zdravotnej starostlivosti vrátane lekárov, aby predpisovali a vydávali finančne dostupnejšie lieky s rovnakou účinnou látkou.
- Zvážiť zavedenie kvót na predpisovanie finančne dostupnejších biologických liekov, vrátane biosimilárov. Niektoré štáty smerujú lekárov k dosiahnutiu určitého podielu pacientov liečených lacnejšími biologickými liekmi. Podmienkou úspešnej aplikácie je monitorovanie plnenia kvót a zavedenie motivačných prvkov pre ich plnenie.
- Upraviť legislatívu, predovšetkým vyhlášku ministerstva zdravotníctva č. 435/2011 tak, aby mali lieky s rovnakou účinnou látkou ale rozdielnou cestou podania rovnakú maximálnu úhradu zdravotných poisťovní za štandardnú dávku liečiva, resp. za liečebný cyklus (t.j. napríklad, aby patrili do porovnateľných referenčných skupín), pri zohľadnení prípadných rozdielov v účinnosti liečby ako aj v nákladoch, ktoré súvisia s rôznymi cestami podania lieku. Na základe zmenenej legislatívy vykonať revíziu maximálnych úhrad zdravotných poisťovní za lieky s cieľom odstrániť rozdiely v úhradách za lieky s rovnakou účinnou látkou ale rozdielnou cestou podania.
- Prehodnotiť význam existencie tzv. 3-prahového vstupu ako aj výšku povinných zrážok z cien pre generické a biosimilárne lieky zaradené do kategorizácie. Predovšetkým v referenčných skupinách s potenciálom vstupu viacerých konkurenčných liekov je regulácia cien z ekonomického pohľadu neopodstatnená. Príliš vysoké zrážky z ceny v kombinácii s prísnymi podmienkami tzv. medzinárodného referencovania cien môžu motivovať výrobcov, aby odďaľovali vstup lieku na trh v snahe udržať cenu v iných štátoch na vyššej úrovni. Preto odporúčame zvážiť, či aktuálne podmienky na zníženie cien najmä generických liekov nie sú príliš prísne, a to osobitne pri liekoch, kde sa dá predpokladať súťaž viacerých výrobcov, resp. dodávateľov liekov.
- Zriadiť nezávislý odborný orgán pre rozhodovanie o zaradení lieku do zoznamu kategorizovaných liekov a referenčných skupín, ako aj o úradnom určení ceny a úhrade z verejného poistenia, resp. presunúť tieto kompetencie na niektorý z existujúcich úradov, napríklad Štátny ústav pre kontrolu liečiv. Zabezpečiť oddelené rozhodovanie na prvom a druhom stupni riadne platenými odborníkmi.
- Podporiť intenzívnejšiu cenovú súťaž na trhu zrušením výnimky z fixného doplatku a tým zvýšiť dostupnosť liekov s rovnakou účinnou látkou pre pacientov